a cura di Francesco de Rosa
La radioterapia consiste nell’impiego di radiazioni ionizzanti a scopo curativo. Applicazione principale della radioterapia è l’ambito oncologico, ove si sfrutta la capacità delle radiazioni di danneggiare le cellule tumorali: in questo modo si arriva a impedirne o rallentarne la moltiplicazione, o anche a causarne la morte. È tuttavia noto che anche le cellule sane possono essere colpite, talvolta in modo irreversibile: per evitare questo sono state sviluppate nel corso degli anni numerose tecniche che consentono l’erogazione di una dose di radiazioni efficace sul tumore limitando al massimo quella ai tessuti sani circostanti.
Questo può essere ottenuto solamente attraverso un piano di cura altamente personalizzato. Infatti, una volta che il medico radioterapista dà indicazione al trattamento, viene generalmente programmata un’indagine cosiddetta di centratura (solitamente TC; in alcuni casi PET o RM) allo scopo di individuare con precisione sia il volume tumorale da colpire, sia i tessuti circostanti sani da risparmiare. Sulla base di questi dati vengono quindi decisi, in collaborazione con fisici specializzati, tutti gli aspetti del programma, da quelli più evidenti (numero e durata delle sedute) a quelli più nascosti (quantità, tipologia e distribuzione delle radiazioni).
Si tratta quindi di un trattamento mirato su una o poche lesioni per ottenere uno scopo specifico: per questo motivo viene generalmente impiegato nell’ambito di un programma terapeutico che comprende anche la somministrazione di farmaci antitumorali, potenzialmente efficaci in tutto l’organismo. In questo caso è importante, per evitare l’insorgenza di effetti indesiderati, attenersi scrupolosamente alle indicazioni dell’oncologo e del radioterapista riguardo la corretta gestione dei trattamenti, in particolare tempistiche e modalità in cui devono essere effettuati.
Uno degli esempi più caratteristici di gestione integrata è rappresentato dai pazienti in cui, dopo un’iniziale regressione o stabilizzazione della malattia grazie a farmaci, si osserva la comparsa di una nuova metastasi oppure l’ingrandimento di una lesione singola. In particolare, dopo una progressione focale in corso di trattamento biologico (terapia a bersaglio molecolare o targeted therapy e/o immunoterapia), definita come comparsa o aumento dimensionale di una o poche lesioni che possono essere trattate con radioterapia, standard o stereotassica, i pazienti possono continuare il trattamento biologico sistemico. In pratica, una radioterapia mirata sulla lesione nuova o peggiorata può ottenerne la regressione, consentendo così di proseguire un trattamento che ancora non ha perso efficacia. È particolarmente emblematico il caso di pazienti che presentano una o poche metastasi cerebrali: grazie a particolari tecniche di radioterapia, note come radiochirurgia stereotassica, possono essere ottenuti risultati clinici equivalenti alla loro rimozione chirurgica senza la necessità di aprire la scatola cranica, con effetti collaterali per lo più modesti.
La radioterapia ha anche un ruolo importante nella gestione dei sintomi correlati alla malattia. In particolare rappresenta la metodica di scelta per il trattamento delle lesioni ossee dolenti, soprattutto quando i farmaci impiegati nella terapia del dolore risultano non sufficientemente efficaci oppure determinano effetti collaterali eccessivi. Il risultato non è immediato ma, in funzione del tipo di trattamento (dose di radiazioni erogata, numero di sedute), può richiedere fino ad alcune settimane per manifestarsi. Oltre al dolore, possono essere efficacemente gestiti anche altri disturbi legati alla presenza o alla crescita di una o poche metastasi, tra cui, a titolo di esempio, compressione di organi vicini e sanguinamento.
L’introduzione, nel corso degli ultimi anni, di farmaci altamente efficaci può oggi consentire di ottenere un buon risultato sui sintomi in tempi anche potenzialmente più rapidi di quelli necessari alla radioterapia, con in più il vantaggio di un’azione contemporanea su tutti i siti di malattia. Questo comporta che un trattamento radioterapico non sempre sia necessario: l’indicazione viene valutata caso per caso, considerando anche che, salvo rare eccezioni, una lesione può essere trattata con radioterapia una sola volta. Questo rende necessario stabilire il momento migliore per impiegarla in ciascun paziente.
La radioterapia è una possibilità di cui la grande maggioranza dei malati può usufruire, qualora necessaria. La seduta è completamente indolore: il paziente deve solo rimanere immobile mentre un apposito macchinario eroga la dose di radiazioni programmata sull’area da trattare. Tra le controindicazioni al trattamento rientrano, oltre ad una precedente radioterapia sullo stesso sito, rare sindromi caratterizzate da aumentata sensibilità alle radiazioni e impossibilità di mantenere la posizione necessaria per l’erogazione del trattamento. Non tutte le lesioni, infine, sono idonee per ricevere questo tipo di trattamento: dimensione, posizione, e rapporti con le strutture vicine possono infatti limitare la possibilità di effettuare un trattamento efficace.
Come ogni trattamento, anche la radioterapia può avere effetti collaterali, legati principalmente all’infiammazione dell’area trattata. Questa comprende anche il tumore che, in conseguenza di ciò, può aumentare di dimensione, determinando anche un peggioramento dei sintomi che generalmente si risolve entro poche settimane. Per questo motivo è importante, prima di valutare l’efficacia del trattamento, lasciare passare il tempo necessario affinché questo fenomeno cessi (indicativamente non meno di sei-otto settimane).
Nella maggioranza dei casi, gli effetti collaterali sono modesti e gestibili con farmaci e adeguate misure di supporto. In casi rari, tuttavia, possono essere danneggiati anche i tessuti sani: l’infiammazione può quindi assumere un andamento cronico e possono verificarsi sequele tardive, variabili in funzione di numerosi parametri e pertanto valutate caso per caso.
Appare quindi evidente come la radioterapia rappresenti, pur con i limiti che le sono propri, un’arma terapeutica oggi irrinunciabile nella gestione del melanoma avanzato, che offre ampie possibilità di personalizzazione ed un’efficacia potenzialmente alta, soprattutto se impiegata insieme ad altre metodiche nell’ambito di una strategia di cura calibrata sul singolo paziente.
Nel corso degli ultimi anni, si è sviluppato un notevole interesse nell’associare radioterapia ed immunoterapia, allo scopo di aumentare la vulnerabilità delle cellule tumorali a essere eliminate da meccanismi immunomediati sia a livello della sede d’irradiazione sia in sedi esterne a questa (effetto ab scopal).
Se da un lato questo apre la strada all’utilizzo della radioterapia nei trattamenti integrati dei pazienti con melanoma metastatico, rimangono ancora da affrontare alcuni aspetti relativamente alla combinazione tra radioterapia ed immunoterapia:
- le tempistiche di somministrazione dei nuovi agenti immunoterapici (come gli inibitori dei recettori CTLA-4 o PD-1/PD-L1 implicati nell’immunomodulazione della crescita neoplastica) rispetto a quelle della radioterapia. In particolare, è da valutare se siano maggiori i vantaggi ottenuti dalla somministrazione degli immunoterapici prima della radioterapia, in modo che quest’ultima agisca in un microambiente tumorale già reso immuno-responsivo, oppure se un trattamento radioterapico in una fase iniziale o più precoce possa indurre una maggiore esposizione degli antigeni tumorali alle cellule T successivamente attivate dagli inibitori dei checkpoint immunologici;
- la dose immunogenica delle radiazioni sufficiente non solo per indurre un’efficace risposta antinfiammatoria ma soprattutto per attivare una risposta immunitaria tumore-specifica.
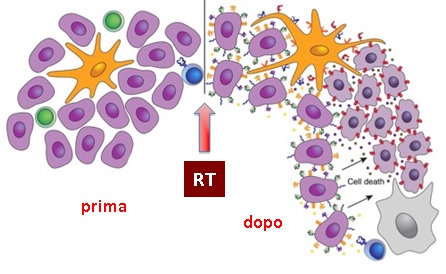
Figura 1. La radioterapia modifica il microambiente tumorale, liberando antigeni tumorali ed agendo come una sorta di “vaccinazione in situ” (modificata da Demaria & Formenti, 2012)

